Перша в світі часткова трансплантація серця досягла результату, на який дослідники сподівалися понад рік, — функціонуючих клапанів та артерій, які ростуть разом з молодим пацієнтом. Оскільки не існує зростаючих імплантатів серцевого клапана, лікування новонароджених з тяжкою дисфункцією серцевих клапанів досі залишалось невирішеною проблемою. Прорив став можливим завдяки фахівцям Медичного центру університету Дюка (США).
Про це розповідає Medical Express.
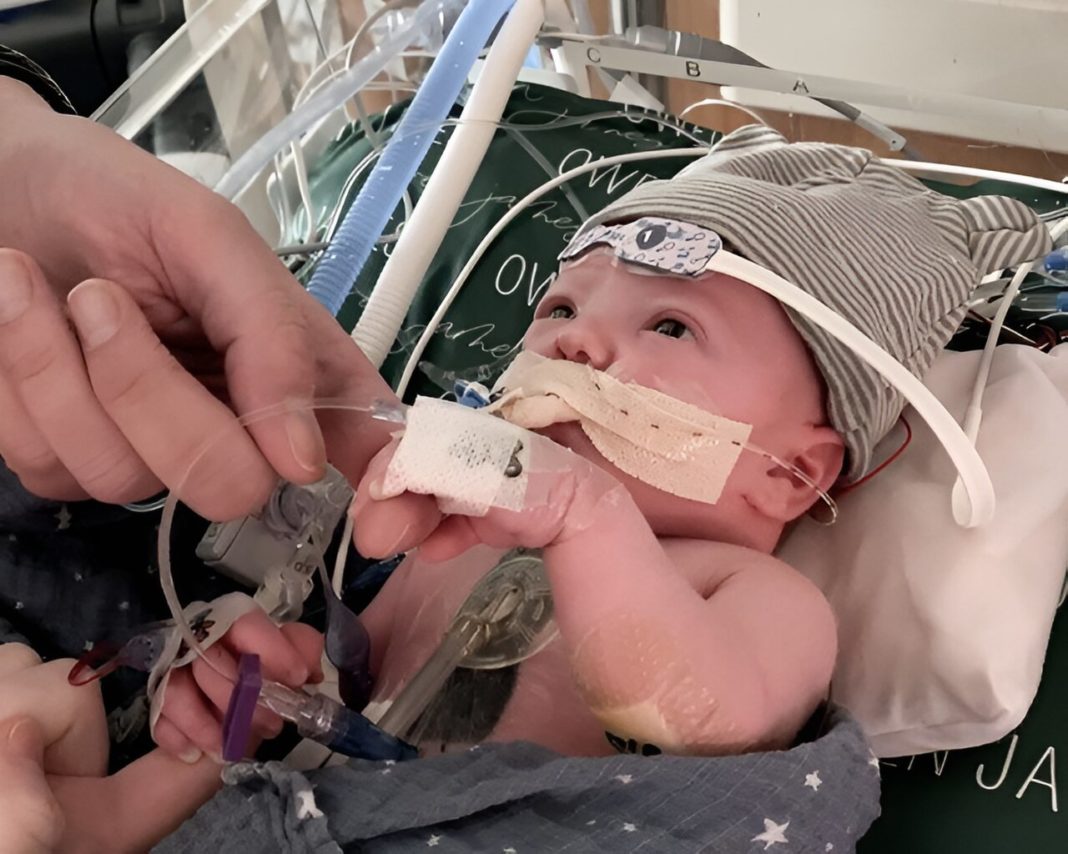
Операцію провели навесні 2022 року немовляті, яке потребувало заміни серцевого клапана. Тоді BitukMedia розповідало історію малюка Оуена Монро.
Зазвичай таким дітям пересаджують клапани від трупа, проте останні потрібно заміняти зі зростанням дитини. Пересадка серця в неонатальному періоді хоч і пов’язана з відносно невисокою смертністю (близько 15 відсотків) у короткостроковій перспективі, до 20 років після такої операції доживає лише половина реципієнтів.
Попередній стандарт догляду — використання клапанів, які були неживими — не зростав разом з дитиною, вимагаючи частої заміни, передбачаючи хірургічні процедури, які призводять до 50% смертності.
Тому в якості перспективного методу лікування вроджених вад серця у новонароджених хірурги розглядають часткову трансплантацію серця. Йдеться про пересадку лише аортального клапана або клапана легеневого стовбура зі збереженням власних шлуночків. Така операція дозволить трансплантатам рости разом з дитиною, як і при повній пересадці серця.
Дослідження під керівництвом лікарів Duke Health, опубліковане 2 січня в журналі Американської медичної асоціації (JAMA), виявило, що новий спосіб отримання клапанів, який використовується під час часткової трансплантації серця, призвів до двох добре функціонуючих клапанів та артерій, які ростуть разом з дитиною, ніби вони рідні судини.
“Ця публікація є доказом того, що ця технологія працює, ця ідея працює, і її можна використовувати, щоб допомогти іншим дітям”, — сказав Джозеф В. Турек, доктор медичних наук, перший автор дослідження та голова відділу дитячої кардіохірургії Дюка, який керував знаковою процедурою.
Команда хірургів під керівництвом Джозефа Турека провела першу часткову пересадку серця з використанням неонатального донорського аортального та легеневого клапанів для доношеного новонародженого із загальним артеріальним стовбуром та важкою дисфункцією стовбурового. На 18-й день життя малюку знайшли відповідного неонатального донора. Ним стала дівчинка у віці двох днів, пологи якої ускладнилися гіпоксично-ішемічним ушкодженням головного мозку. Батьки пожертвували серце після смерті дитини.
Операція тривала майже 6,5 годин і пройшла успішно. Загальний артеріальний ствол перетнули, і дефектний стволовий клапан був видалений. Потім хірурги пересадили донорський корінь аорти, куди імплантували коронарні артерії. Потім до правого шлуночка пришили донорський легеневий стовбур.
За 30 днів пацієнта виписали додому. Послідовні ехокардіограми показали адаптивне зростання трансплантованих клапанів. Не виявила стенозу або недостатності трансплантованих клапанів і при подальшому спостереженні у віці 14 місяців. Малюк міг грати, шукати предмети, повзати, стояти і видавати різні звуки. Його годували через зонд для запобігання оральній кровотечі. При огляді зріст становив 71 см, вага — 8,2 кг.
Хоча справжню ефективність такої операції, як і її безпеку, ще належить оцінити в ході наступних клінічних випробувань, описаний випадок демонструє, що в цілому таке втручання можливе і може мати значний позитивний ефект, оскільки донорські клапани зростають пропорційно до зростання дитини.
Як розповідало раніше BitukMedia, американські вчені розробили унікальну технологію кріоконсервування донорських органів. Вони заморозили нирку, “оживили” її та успішно пересадили. Щоправда, поки тільки щурам. Але це просто величезний крок у трансплантології.